Seminar Sehari leadership
Kepemimpinan Dinas Kesehatan Dalam Penurunan
Kematian Ibu dan Bayi
dan Pelatihan Eksekutif SDM
Diselenggarakan dalam rangka
Annual Scientific Meeting Fakultas Kedokteran UGM 2012
Ruang Senat KPTU lt. 2 FK UGM
Selasa 6 Maret 2012 pukul 08.30 – 16.00 WIB
Pengantar
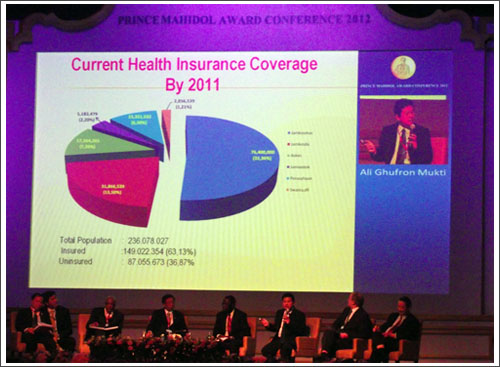
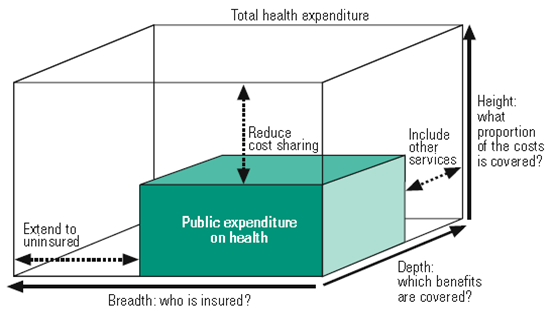
Di berbagai daerah terjadi kematian absolut ibu yang meningkat tajam. Kematian absolut bayi juga meningkat. Dengan peningkatan ini tentunya sasaran MDG4 dan MDG5 sulit tercapai. Dalam konteks untuk mengatasi tantangan ini perlu ada perubahan luar biasa dalam kebijakan pelayanan dan manajemen KIA yang harus dilakukan di Kabupaten. Cara luar biasa ini berupa strategi yang mencoba mengatasi akar permasalahan kematian ibu dan bayi secara komprehensif.
Dengan cara luar biasa ini (lebih lanjut dapat dibaca di www.kebijakankesehatanindonesia.net) diharapkan di sebuah kabupaten ada kerjasama antara berbagi pihak, antara lain:
- sektor pelayanan kesehatan dengan koordinator Dinas Kesehatan Kabupaten yang didukung oleh Dinas Kesehatan Propinsi dan Kemenkes;
- Tenaga ahli pelayanan kesehatan ibu dan anak. Tenaga ahli ini tersusun dari:
- tenaga ahli kesehatan masyarakat khususnya ahli perilaku dan ahli kebijakan dan manajemen pelayanan kesehatan;
- dokter SpOG dan Dr.SpA dan dokter umum;
- bidan
- ahli informatika. Tenaga ahli ini dapat berasal dari Fakultas Kedokteran dan Fakultas Kesehatan Masyarakat dan bekerja secara bersama; dan
- Konsultan manajemen pelayanan yang menguasai manajemen perubahan.
Dalam mengelola jaringan yang kompleks ini diperlukan kepemimpinan Dinas Kesehatan yang baik. Selama ini disadari bahwa belum ada pelatihan kepemimpinan untuk Kepala Dinas Kesehatan secara sistematis. Dengan demikian tantangan penurunan kematian ibu dan bayi ini menjadi fokus pelatihan kepemimpinan Kepala Dinas Kesehatan.
Tujuan
- Membahas kebijakan dan strategi Kementerian Kesehatan untuk penurunan kematian ibu dan bayi;
- Membahas kepemimpinan Dinas Kesehatan dalam usaha penuruan kematian ibu dan bayi
- Membahas evaluasi pelatihan eksekutif untuk Kepala Dinas Kesehatan.
Jadwal – Selasa, 6 Maret 2012
|
Waktu |
Agenda |
Narasumber |
|
08.30 – 09.00 |
Pengantar |
Prof. dr. Laksono Trisnantoro, M.Sc., Ph.D
|
|
09.00 – 10.00 |
Kebijakan Kemenkes dalam penurunan kematian ibu dan bayi |
Dr. Slamet Riyadi Yuwono, M.Kes Moderator :
|
|
10.00 – 10.30 |
Coffee Break |
|
|
10.30 – 12.00 |
Strategi Luar biasa penurunan kematian ibu dan bayi dan Kepemimpinan Dinas Kesehatan |
Prof. dr. Laksono Trisnantoro, M.Sc., Ph.D Pembahas: Dr. Anung Sugiharto, M.Kes - Kadinkes Prop. Jawa Tengah Dr. Widodo Djoko Mulyono M.Kes - Direktur RSUD Slawi Moderator :
|
|
12.30 – 13.30 |
ISHOMA |
|
|
13.30 – 15.00 |
Evaluasi Latihan Eksekutif untuk Kepala Dinas Kesehatan |
Pembahas: Drs. Sulistyono, M.Kes -Kepala Pusat Diklat Aparatur PPSDM Kementerian Kesehatan RI Moderator:
|
|
15.00 – 16.00 |
Rencana ke depan untuk Pengembangan Kepemimpinan Kepala Dinas Kesehatan |
Prof. dr. Laksono Trisnantoro, M.Sc., Ph.D |
Notulensi dari kegiatana diatas ![]()
Seminar ini akan disiarkan secara live melalui audio streaming dengan mengakses www.kebijakankesehatanindonesia.net. Untuk live streaming, diskusi dapat dilakukan dengan menghubungi nomor telepon : 0274 – 7470847. Keikutsertaan dengan streaming tanpa dipungut biaya pendaftaran.
Biaya pendaftaran : Rp 250.000 (makan siang, coffee break, dan sertifikat SKP IDI)
Akreditasi IDI :
Peserta : 12 SKP IDI
Pembicara : 8 SKP IDI
Moderator : 2 SKP IDI
Panitia : 1 SKP IDI
Pendafataran pada:
Angelina Yusridar
Pusat Manajemen Pelayanan Kesehatan
Fakultas Kedokteran Universitas Gadjah Mada
Gedung IKM Sayap Utara Lt. 2
Jl. Farmako, Sekip Utara Yogyakarta 55281
Telp./Fax. +62274 – 549425 (hunting)
Mobile. +628111498442, email : This email address is being protected from spambots. You need JavaScript enabled to view it.